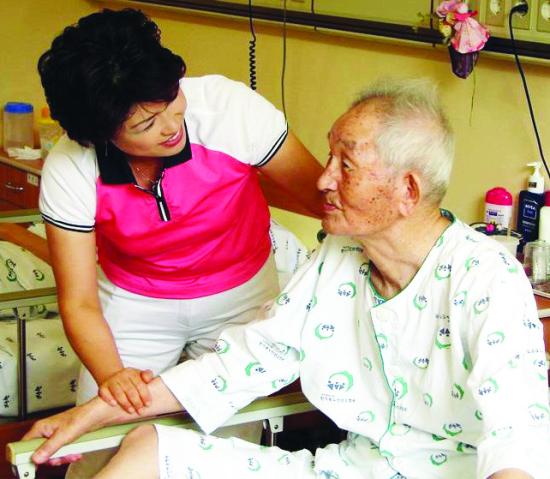
우리나라 인구가 급속하게 고령화되고 있다. UN의 고령화 사회 분류 기준에 의하면, 65세 이상 고령인구가 전체 인구의 7%를 넘으면 고령화 사회, 14%를 넘으면 고령 사회, 20%를 넘으면 초고령 사회로 분류된다. 우리나라는 65세 이상 인구가 전체의 9.5%여서 고령화 사회에 접어들었다. 농어촌 지역의 경우에는 고령화가 더 급속하게 진행되고 있다. 우리나라의 인구가 이처럼 고령화됨에 따라 노년층에 대한 복지가 시급한 과제로 대두되고 있다. 이런 가운데, 65세 이상 노인 중 노인성 질병을 겪고 있는 노인의 가정을 찾아가 방문요양·방문목욕·방문간호 등의 서비스를 제공하는 제도가 오는 7월부터 시행된다. 노인장기요양보험법 덕분이다. 지난해 4월 27일 노인장기요양보험법이 제정되고 제1단계 시행령과 시행규칙이 통과됨에 따라 노인들에게 국가적 의료혜택을 줄 수 있는 ‘노인장기요양보험’의 법적 기반이 마련된 것이다. 노인장기요양보험 제도는 노인인구가 급증하는 현실에서 매우 환영할 만한 제도다. 치매·중풍 노인의 간병을 국가와 사회가 부담하는 장기요양제는 고령사회에 대비해 반드시 필요하다.
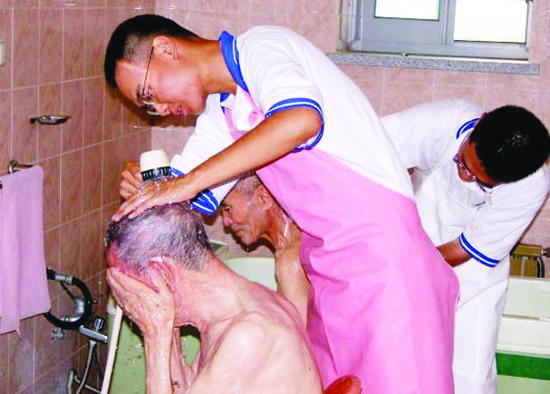
■ 간병비 부담 획기적으로 감축 오는 7월부터 노인장기요양보험법 시행령이 발효되면 노인을 부양하는 가족에 대한 간병비 부담을 획기적으로 줄일 수 있을 것으로 보인다. 보험 수급자의 신체를 비롯해 수급자의 가사활동 지원을 위한 서비스와 물품을 모두 보험으로 지원받을 수 있다. 따라서, 노인들이 요양시설을 이용하려면 100만~200만 원 정도 소요됐던 비용이, 보험을 받으면 40만~60만 원만 내고도 이용할 수 있게 된다. 방문요양, 간호, 목욕, 주야간 보호, 복지용구 등에 소요되는 비용도 전체의 15%만 부담하면 된다. 또한, 장기요양 서비스가 사회보험 방식으로 전환됨에 따라, 요양시설에서 입소 보증금을 받을 수 없도록 정해 요양시설 입소시에 비용 부담이 크게 줄어들 전망이다. 지금까지는 노인들이 유료 요양시설에 입소하려면 보통 적게는 300만 원에서 많게는 5000만 원까지 입소 보증금을 부담해야만 했다. 더불어, 장기요양 기관과 수급자, 즉 노인 간에 장기요양과 관련이 없는 서비스는 제공할 수 없도록 해 분쟁을 미연에 방지토록 했다. 세금 혜택도 준비 중이다. 요양시설을 이용할 때 부과되는 10만 원에서 20만 원 가량의 부가가치세를 10% 깎아주고, 소득세를 면제시키기 위해 ‘부가가치세법 및 소득세법 시행령’도 개정을 검토하고 있는 중이다. 노인장기요양 급여를 받을 대상자는 현행 치매 3등급에서 4등급으로 확대 시행하고, 요양 치료시 본인 부담금은 현행 ‘15%(가정요양)~20%(시설요양)’에서 ‘10%(가정요양)~15%(시설요양)’로 내릴 예정이다. ■ 저소득층에는 ‘그림의 떡’ 될 우려도 하지만, 이 제도 시행을 앞두고 우려의 목소리가 높다. 사실상 작년 4월에 입안한 노인장기요양보험법 개정안에서도 이전의 문제점들에 대한 해소가 미흡했던 까닭이다. 정부에서 발표한 이번 개정안은 기존의 장기요양보험 혜택을 받아온 제도 수혜가정을 대상으로 하고 있다. 노인장기요양보험은 높은 보험료 부담으로 인해, 生보험 수혜자가 일정한 수입 또는 마련해 놓은 재산이 있거나 자녀가 보험료를 지불해 줄 여력이 되지 않으면 이 제도를 이용할 엄두도 못 내고 있었기 때문이다. 따라서, 기존의 보험 요율을 획기적으로 낮추지 않는 한 저소득층 가정에는 그야말로 ‘그림의 떡’으로 남을 수도 있다. 서비스 공급도 그다지 나아진 게 없다. 특히, 수도권 등 국공립 요양시설의 태부족은 이 제도의 공공성을 위협하고 있다. 이는 제도의 공공성 확보에 대한 정부의 소극적 대응 탓이 크다. 이런 상황은 요양 노인들을 영리추구의 대상으로 전락하게 할 수도 있다. 벌써부터 민간 요양기관과 요양보호사 양성기관이 난립할 조짐을 보이고 있어 이에 대한 갈등조정도 필요한 상황이다. ■ 정부와 의료시설 간 대화, 장기요양보험 홍보 필요 노인장기요양보험 제도의 대상자인 1~3등급의 중증 노인성 질환자들이 적절한 치료와 서비스를 받을 수 있도록 환자를 등급별로 나누어 비용을 따로 설정해야 한다. 현재 요양요원들은 노인성 질환자에게 보통 목욕·요양·간호 등의 서비스를 제공한다. 이때 각 서비스의 비용은 원칙적으로 월별 정액으로 산정돼 있으나, 실제로는 각 요원마다 부르는 비용이 천차만별이다. 따라서, 노인 질환자들이 금액을 지불하는데 혼동을 겪는 경우가 많았다. 대상자가 적절한 요양 및 의료 서비스를 받을 수 있도록 서비스 별로 비용정리가 필요한 대목이다. 또한, 현재 서비스 제공 시간에 따른 정액제 형식의 방문간호 수가 산정방식도 손을 볼 필요가 있다. 현행 수가제도는 대상자의 병환의 정도나 방문 거리와는 상관없이 30분 미만, 30~60분 미만, 60분 이상 등 시간 단위로 나눠 수가를 산정하고 있다. 따라서, 서비스 제공자가 시간에 얽매여 충분한 간호 서비스를 하지 못하거나, 대상자 역시 시간에 민감해져 필요한 서비스조차 거부하는 사례가 발생한다. 많은 국민의 기대 속에 시행되는 의료복지 제도인 만큼 성공적인 시행을 위해서 정부와 의료시설 간의 다각적인 노력과 대화가 필요하다. 아울러, 노인장기요양보험에 대한 적극적인 홍보를 통해 보다 많은 노인들이 제도의 혜택을 누릴 수 있도록 하는 노력도 중요하다. 통합민주당의 김춘진 의원이 여론조사기관인 ‘리서치뷰’와 함꼐 전북 고창과 부안을 대상으로 정책여론조사를 벌인 결과, 7월부터 시행 예정인 노인장기요양보험 제도에 대해 모른다는 응답자가 64.6%나 되는 것으로 나타났다. 김춘진 의원은 올 하반기부터 시행 예정인 노인장기요양보험 제도와 관련해 “국민의 65% 가량이 제도 시행 자체를 모르고 있다”고 지적하면서 노인장기요양보험 제도의 안정적 시행을 위한 정부의 홍보대책이 필요하다고 지적했다.










 제56호
제56호 






















